
後期高齢者の4人に1人は6種類以上の薬を服用する現代。なかには治癒の見込みがないのに、出し続けられているものも。「のむのをやめたり種類を変えたりしないと命の危険がある」と警告する医師たち。薬をやめるべき、正しいタイミングとは?
薬のやめどきを考えるのは大事なこと
病気になっても、薬さえのめばいいと思っていないだろうか。だとしたら即、薬との付き合い方を考え直したい。
「生活習慣を改善すれば薬が必要なくなる場合もありますが、時間もかかるし患者さんの努力も必要です。そのため、医者も薬に頼りがちですが、薬の数が増えればその分、薬剤費もかかります。できるだけ薬を少なくするのが望ましいです」
と話すのは医師の高瀬浩之先生だ。同じく医師の水上健先生は、複数の薬による副作用を懸念する。
「厚生労働省の調査によると、75歳以上の4人に1人が6種類以上の薬をのんでいますが、薬を6種類以上のむと副作用が起こりやすくなることがわかっているので要注意です」
もちろん、患者側が勝手に薬をやめるのはNGだが、それでも
「薬のやめどきを患者さんが考えることは大事なことです」
と眼科医の平松類先生は言う。
どんな条件なら薬をやめたり、減らしたりすることができるのか。それぞれの分野の学会が認定する専門医たちに本音を話してもらった。
【高血圧の薬】15%の人が減薬・断薬に成功!
高血圧の薬、降圧薬をのんでいる人は多い。厚労省の調査では、70歳以上の女性の2人に1人が降圧薬をのんでいる。
減薬も断薬も工夫しだい
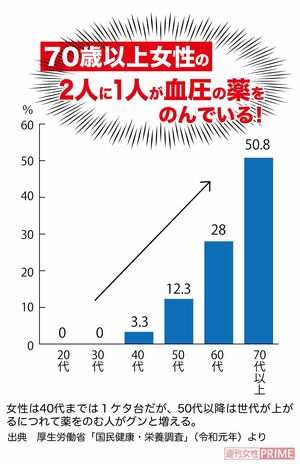
2~3種類の降圧薬をのむ人もザラだが、いったんのみ始めたら一生のみ続けないといけないと思っている人がほとんどだろう。降圧薬をのんでいる人の数は2450万人という推計もあり、もし全員が一生のみ続けたら大変な薬剤費になる。
ところが、「私が診察した患者さんのうち15%程度は薬を減らすか、やめることができています」と、高血圧の専門医である高瀬先生は言う。どんな秘策をとっているのか。
「意外に思うかもしれませんが、薬を始める際の患者さんと医師の心構えが肝心なんです」(高瀬先生、以下同)
患者側の心構えとは?
「薬をのみつつ、生活習慣の改善を強く意識している患者さんが減薬や断薬に成功します。いちばんのカギは減塩です」
高血圧治療での減塩の目安は1日6g未満。食品に含まれる塩分量を把握しつつ、食事量を9割程度にとどめれば食塩摂取量も自然と1割減り、肥満予防にもなるのでおすすめだという。
では、医師側の心構えとはなんだろう。
「医師は高血圧の薬をのみ始める患者さんに最初に、『努力しだいで一度開始した降圧薬は減らしたりやめることが可能です』と、しっかり伝えるべきです。それをしない医師が多いので、一生のみ続けなければならないものだと誤解されてしまうのです」
減塩や運動などの生活改善で血圧が少し低くなってきたときが減薬のチャンス。
「『この血圧なら薬を少し減らすことはできますでしょうか』とかかりつけ医に聞いてみてください。生活習慣改善の努力や家で毎日測った血圧値を見れば医師も『そろそろ薬を減らせるかな』と考えてくれるはずです」
のまなくてもいい薬の場合も
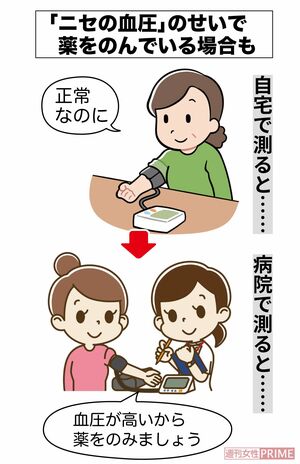
家で血圧を測れば正常値なのに、病院の外来や健診などで白衣姿の医師や看護師に測ってもらうとふだんより血圧が上がってしまう人がいる。これは「白衣高血圧」と呼ばれていて決して珍しくない。
医療機関における血圧値だけで判断され、「ニセの血圧」のせいでのむ必要のない降圧薬を処方されているケースもあるという。その場合はどうしたらいいか。
「家で測った血圧は正常であることを医師に示す必要があります。家で毎日、血圧を測り、測定結果をかかりつけ医に見せれば、薬をやめたり、減らしたりすることができる場合があります」
薬をのんでいるならいずれにせよ、毎日の血圧測定が肝心だ。朝は起床から1時間以内で、排尿を済ませて朝食前、夜は就寝前に測り、結果を記録することを忘れずに。
教えてくれたのは
JA静岡厚生連遠州病院副院長・高血圧専門医。
【糖尿病の薬】薬の効きすぎで低血糖状態に
20歳以上の5~6人に1人が糖尿病とその予備群だといわれている。薬をのんでいる人も当然多い。
「これまでの糖尿病治療といえば高血糖にしないことを最優先にして、薬の処方や生活改善指導を行ってきました。血糖値を適正に下げることはもちろん大事ですが、最近では、下げすぎもよくないことがわかってきました」
と、糖尿病の専門医である岡田洋右先生が教えてくれた。
血糖値の下げすぎは危険
岡田先生は、糖質オフなど血糖値を下げることばかりに関心が集中しがちな風潮に疑問を投げかける。
「血糖値は低ければいいというものではありません。血糖値の下がりすぎによる『低血糖』が脳卒中や心筋梗塞、認知症のリスクを高めてしまうことがわかってきたのです」(岡田先生、以下同)

低血糖になると発汗や手足の震え、ふらつき、動悸などの症状が出る。重症化すると意識障害を起こすことも。
「放置すれば死に至ることすらある危険な低血糖ですが、薬のせいで起きることが近年、問題視されています」
低血糖を起こす薬を避ける
「薬というのは同じ種類や量をのんでいても、加齢により効きすぎる場合があります。おまけに、低血糖の初期症状は高齢になるほど気づきにくいので注意が必要です」
糖尿病の薬の副作用で認知症と誤解された人もいる。
70代の女性で、スルホニル尿素薬を服用、血糖コントロールは良好だったが、最近ぼうっとしていることが多く、問いかけにも反応が鈍いので家族は認知症を疑ったという。

かかりつけ医の紹介で岡田先生の病院を受診したところ「血糖値が32mg/dlと重い低血糖で意識障害を起こしていました。低血糖の治療を行った結果、女性の意識ははっきりとし、会話も普通にできるようになりました」
その後は処方薬も低血糖を起こしにくい薬に切り替えたので低血糖を起こすこともなく、血糖も良好に管理できているという。
「『低血糖で認知症みたいな症状が出るとは』とご家族も驚かれていました」
もし自分や家族が糖尿病の薬をのんでいて、ふらつきや動悸といった低血糖の症状に心当たりがあるなら、今すぐ薬の種類を確かめたい。
注意すべきは、スルホニル尿素薬(SU薬)とインスリン注射薬だ。SU薬は糖尿病薬のなかでは最古参で効果が高いが、食事を抜いたり体調が悪い日などは、特にシニアは薬が効きすぎる場合があるので専門医たちは注意を促している。
「古い治療方針のままSU薬を漫然と処方している先生もなかにはいますので、低血糖が心配なら主治医に薬について相談してみてください」
☆低血糖が疑われるなら、この薬は要注意!☆
・スルホニル尿素薬(SU薬)
・インスリン注射薬
SU薬やインスリン注射薬は食事が不規則だったりすると効きすぎて低血糖のおそれあり。いまはDPP-4阻害薬やGLP-1製剤といった低血糖を起こしにくい「インクレチン関連薬」が出ている。
教えてくれたのは
産業医科大学医学部第1内科学講座臨床教授・糖尿病専門医。
【便秘薬】のみ続けるとキケンなタイプあり
便秘解消のために薬に頼りすぎるのも要注意だ。便秘薬には大きく「刺激性」と「浸透圧性」の2種類がある。
便秘薬の使いすぎで腸にダメージが
刺激性便秘薬は、大腸に到達すると腸の大蠕動を起こして排便を促すのだが、刺激性便秘薬の使いすぎに警鐘を鳴らすのが、便秘外来担当の水上先生だ。この薬を長年使い続けた90代男性の話を紹介してもらった。
男性は50代から排便回数が減って刺激性便秘薬を使用し続けた。やがて薬をのまないと排便がない事態に陥り、精神的にも不安定になった80代で受診。「下剤を持参され、思いつめた様子でした」と、当時の患者の様子を水上先生は振り返る。
検査でほかの病気がないことを確認したあと、便秘薬を週2~3回までに制限したという。
「刺激性便秘薬を使い続けると、腸管の神経が集まる場所や腸壁がダメージを受けて腸がのびて薄くなります。こうなると大腸が疲れきって便を肛門までスムーズに送り出す力がなくなります。『下剤性腸症』という状態です」(水上先生、以下同)
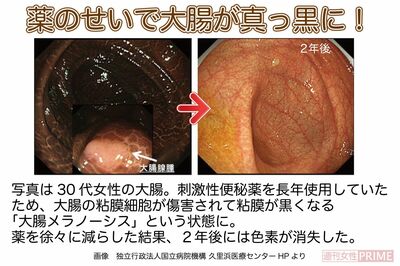
下剤性腸症になってしまったら刺激性便秘薬を急にやめるのは厳禁だという。
「いきなり刺激性便秘薬を中止すると本当に便が出なくなってしまうので要注意です。実際、腸の形が悪い人で自力で排便できなくなり、手術が必要になったケースもあります」
幸い、この男性は徐々に自力で排便ができ、3年後には便秘薬なしでもほぼ毎日排便できるようになった。
「本人も楽しい日々を取り戻せたと喜ばれましたし、ご家族もほっとされました」
日本の研究では、便秘薬を週2回以上内服すると、大腸がんのリスクが3倍近くになるという報告もある。欧米では刺激性便秘薬の使用が厳しく規制され、街中の薬局で容易に入手することができなくなったため、刺激性便秘薬による下剤性腸症がなくなったという。
「日本ではいまだに誰でも簡単に入手できるのは問題だと思います」
刺激性便秘薬をやめるには、まず「便秘」の概念を変えることからだという。

「実は、排便回数は週2〜3回で十分なのです。薬で便を毎日出すのは翌日に出す分まで無理やり出していることと同じです。本来出すべきなのは最初に出てくる塊の便だけ、緩い便や泥状の便は明日あさっての分です」
便秘薬の使用を週2回までとすれば、時間はかかるがほとんどの人が刺激性便秘薬から離脱できるという。
市販の便秘薬も使い方しだい
市販の便秘薬はどう使うべきなのか。
「刺激性便秘薬も必要なときには大事な薬です。旅行や生理前など、排便がなくておなかが張って苦しいときには使ってください。ただし週2回まで。長引く慢性便秘の治療には向きません」
浸透圧性の便秘薬は、腸管内の浸透圧を高め、水分量を増やすことで便をやわらかくして排便を促すもの。
「こちらは適量なら毎日のんでも大丈夫ですが、高齢者や腎機能の悪い人は高マグネシウム血症という致命的な副作用を起こす場合があります。1日の内服量が1gを超える場合は医療機関に相談してください」
☆使用は週2回が限度、刺激性便秘薬の主な市販薬☆
・コーラック
・スルーラック
・ビオフェルミン便秘薬
など
☆適量なら毎日でもOK!浸透圧性便秘薬の主な市販薬☆
・コーラックMg
・酸化マグネシウムE便秘薬
など
教えてくれたのは
久里浜医療センター内視鏡部長・消化器病専門医。
【目薬】最悪、失明することも!
花粉症のシーズンが来るたびに耳鼻科や皮膚科で目薬を処方してもらう人はご注意を。
「定期的に眼科でチェックを受けていないと、いつの間にか緑内障になっているかもしれません」と眼科医の平松先生が警告する。
気づいたら緑内障になっていた女性
花粉症の目薬には抗アレルギー薬とステロイド薬の2種類がある。
「ステロイド薬のほうが効果を実感しやすくて希望する患者さんが多いのですが、使い方を誤ると緑内障や白内障になるリスクがあります」(平松先生、以下同)
軟膏のステロイドでさえ、目の近くで塗り方を誤れば失明の危機すらある。
アトピー性皮膚炎で処方されたステロイド軟膏を目の周りに塗り続けた20代の女性は「なんとなく見えにくい」といって眼科を受診。すると「眼圧が40台と高く、視野欠損もかなり進んでいました。すぐにステロイドを中止し、緑内障治療を行って視力の悪化は食い止められました」
炎症をとる作用の強いステロイドは副作用も強いのだ。
「ステロイド目薬は、症状が落ち着いたらなるべく早くやめたいもの。抗アレルギー薬でも、ほかの診療科で処方された目薬を2週間使って症状が改善しなければ眼科を受診してください」
市販薬も要注意1〜2週間で見極め
市販の目薬でも使い方を間違えると危ない。
コンタクト使用の40代女性。目がゴロゴロして充血もあり、市販の充血止め用目薬を頻繁にさしていた。数か月使い続けるうちに充血が悪化し、目に痛みも出てきて平松先生のクリニックを受診。
「検査の結果、ドライアイだけでなく、コンタクトレンズなどによる傷が目にびっしりついていました。そのせいで視力低下もひどかったのですぐに治療して、視力は回復しました」
目の乾きぐらい市販薬で済みそうだが、ドライアイは市販薬では治せないという。
「処方薬なら改善する可能性はあります。市販の目薬は1〜2週間使っても症状が改善しなければ中止し、必ず眼科を受診してください」
教えてくれたのは
二本松眼科病院副院長・眼科専門医。
取材・文/冨田ひろみ
